por Mercedes Mendez*
El siguiente es el relato de la asistencia de “J”, un adolescente de nacionalidad paraguaya que fue traído al Hospital en busca de una cura para su patología pulmonar, una fibrosis severa de origen desconocido y sin posibilidad de tratamiento curativo alguno.
A poco de atenderlo comprobé que era un chico tremendamente dulce, algo tímido e introvertido, al que le costaban las palabras y que, en varias oportunidades, trataba de convencernos de que “está todo bien”…”todo bien si”…, aunque su esfuerzo respiratorio nos decía a simple vista lo contrario.
Supe, mientras me presentaba y nos conocíamos, que su ciudad se llamaba Itapúa, que era de River y de Olimpia.
Le explico entonces de qué se trataban las Terapias no Farmacológicas con las cuales creía que podía ayudar a aliviar su disnea y acepta, aunque –creo- no muy convencido ya que “estaba todo bien”, como decía siempre.
A los pocos minutos de comenzar la sesión, “J” se había quedado dormido –evidentemente relajado- y se podía comprobar con el monitor –estaba en la Unidad de Cuidados Intermedios- que la saturación de oxígeno había aumentado y su frecuencia cardíaca había disminuido, como también su frecuencia respiratoria.
Unos días más tarde, en la sala, acompaño a uno de los médicos que lo estaba siguiendo: preguntas habituales sobre síntomas, disnea, dolor, constipación. ”Todo bien”…”todo bien”… era la respuesta que “J” disparaba, casi de manera inmediata.
Mientras, ya habían informado a Marta, su mamá, que el trasplante pulmonar que –creía- le traería la curación a su hijo, no era posible de realizar razón por la cual la última esperanza se desvanecía. Imaginé ahí un difícil abordaje a las necesidades de “J” cuando las cosas empeoraran aún más.
Y los días fueron pasando, entre cuidados y terapias varias, mientras “J” era el mimado y consentido de la sala, tanto de médicos como enfermeros.
Llegó un lunes y “J” no había pasado un buen fin de semana. La mamá nos pidió hablar afuera de la habitación. El médico del servicio había estado esa mañana con ellos y su rostro transmitía angustia, mucha angustia y tristeza.
“Las cosas no están bien, yo no lo veo nada bien”, nos dice.
Hablamos acerca de la morfina, sobre finales que no se aceleran, sobre la imposibilidad del trasplante y nos contó que el día anterior “J” le había dicho a su tía que lo visitó, y en presencia de ella, que “si no hay nada para hacerle, él no se quiere morir acá, que quiere irse a morir a Paraguay”…
Ya “J” había comenzado a dar “señales” concretas de que “no estaba todo bien”, más precisamente de que “las cosas estaban muy mal” y evidentemente quería que lo empiecen a saber.
La semana transcurrió y entre otros cuidados se le sugiere a “J” la necesidad de dejar cuidarse y no estar tan pendiente de todo, tan alerta como hasta ahora. Acepta además sesiones de TNF, que reconoce le hacen bien, lo relajan y alivian.
En una nueva charla, la madre dice temer que lo puedan volver a llevar a la UCI (Unidad de Cuidados Intermedios). Aunque había sido un tema ya abordado, evidentemente no estaba claro aún para ella. La explicación entonces fue acerca de las necesidades de “J” en ese momento y que no había nada que se le pudiera ofrecer en la terapia -de lo que él estaba necesitando- que no se le estuviera ofreciendo en la sala. Por el contrario, en la sala podía tener la compañía constante de sus padres, que en la terapia no se le podía garantizar.
Dijo entonces que eso era lo que ella quería que le asegurasen, que no lo pasen a terapia, y poder quedarse allí en la habitación donde se encontraban solos, más tranquilos y con la posibilidad de acompañarlo todo el tiempo.
Luego, nos cuenta a Gabi -mi compañera- y a mí, mientras esperábamos al médico del servicio que “J” habló un montón, y que había dicho muchas cosas. Que habló con Dios, lloró y estaba en paz. Le pidió a su madre que no llore y le dejó expresas indicaciones que “le mezquinen la PC que dejó en Paraguay, que no se la den a nadie”, cosa que su madre prometió hacer.
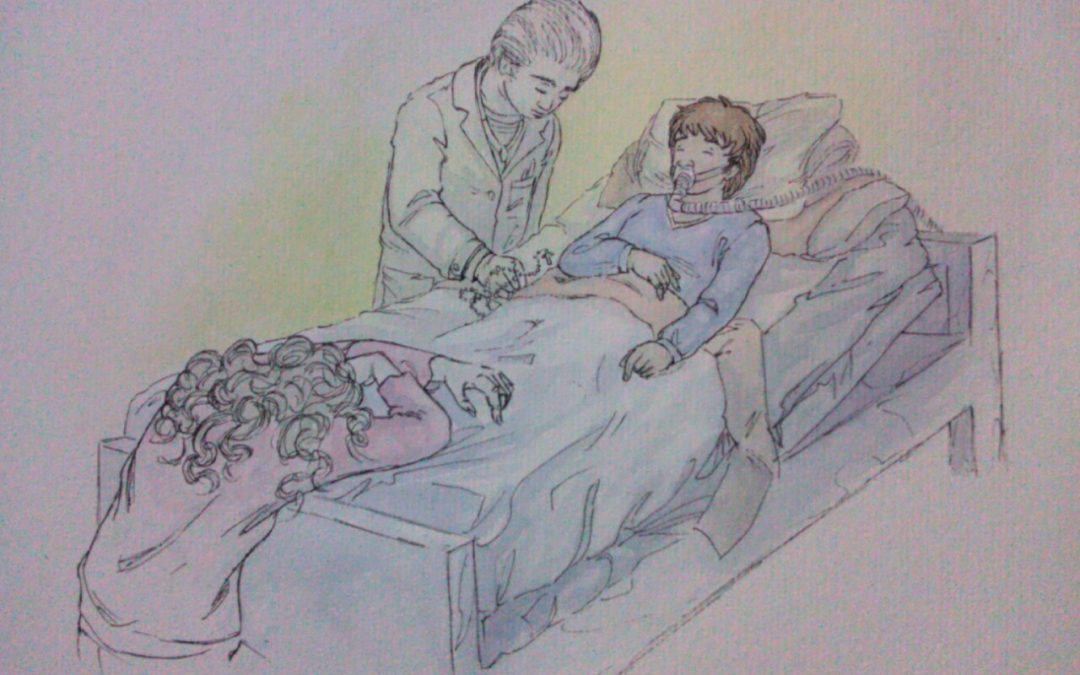
Ya casi al final de la charla se sumó el médico del servicio, le adelantamos lo hablado con la mamá y le consultamos si es posible que él –si “J” aceptaba por supuesto- le ofreciera una bendición, teniendo en cuenta que los tiempos probablemente no sean largos y temiendo que la visita del sacerdote del Hospital, no llegara a tiempo. El médico acepta la propuesta de bendecirlo si “J” así lo deseaba.
Privilegios
Leí varias veces en la bibliografía acerca de la atención a pacientes terminales. Leí que estar cerca asistiéndolos es un privilegio que pocas personas tenemos. Me considero muy afortunada de poder dar fe de eso.
Puedo asegurar, sin lugar a equivocarme, que esos momentos pueden ser –si uno los sabe encontrar, apreciar y no permite que se escabullan como arena entre los dedos- de una riqueza indescriptible y que uno indefectiblemente sale de ellos, un poquito más sabia que antes. Y no hablo de sabiduría académica, sino de una sabiduría que no se puede adquirir, por más alto claustro que contratemos para tal fin.
Soy consciente de la importancia de las necesidades espirituales y/o religiosas. Jamás escatimo –aunque soy atea- a ofrecer asistencia religiosa a los pacientes o a sus familiares si así lo desean, considero que la misma puede acercar alivios, que de otra manera sería imposible conseguir.
Por lo tanto, luego de hablar con la mamá y sin mediar tiempo alguno, decidimos ofrecerle a “J” la posibilidad de una bendición impartida por el médico de nuestro equipo. “J” aceptó sin dudarlo.
Sin demostrar apuros, aunque de manera inmediata, invitamos a su enfermera de la sala a participar; y de manera casi íntima se llevó a cabo una sencilla pero muy, muy emotiva ceremonia.
“J” quizás por vez primera aceptaba propuestas del equipo que lo asistía, sin incomodarse ni intentar disimular su delicado estado de salud. Incluso en una situación que hablaba de la gravedad por sí sola, con una madre conmovida, llorando a los pies de la cama, tomada de los pies de su hijo y siguiendo uno a uno los pasos que minuciosamente el médico venido momentáneamente en improvisado sacerdote, iba casi susurrando al lado de la cama de “J”.
Tal vez pocos puedan imaginar el grado de intimidad y emotividad que se había producido allí adentro, en una situación que se había logrado en pocos minutos, casi de la nada y de manera improvisada. Casi imposible poder describirlo en toda su magnitud.
Sin duda alguna, asistir a pacientes próximos a morir en más de una oportunidad nos puede provocar sin sabores casi inevitables.
Por suerte, como contracara nos nutre de profundas vivencias y situaciones esenciales de las que no salimos iguales luego de atravesarlas, que resultan difíciles de olvidar, y que nos acompañarán el resto de nuestras vidas con sólo invocarlas.
Además de lograr ciertos alivios, poder disfrutar estos privilegios, eso es sencillamente…. maravilloso.
*Enfermera del Equipo de Cuidados Paliativos Pediátricos
Hospital de Pediatría “Dr. Juan P. Garrahan”
Imagen | Javier Méndez (Acuarela)